10 Fragen, die du dir deiner Haut zu Liebe stellen solltest.
Ob Allergie, Narbenbildung oder Muttermale:
10 Hautärzt*innen geben Antworten.
Fragen & Antworten
1. Muttermale
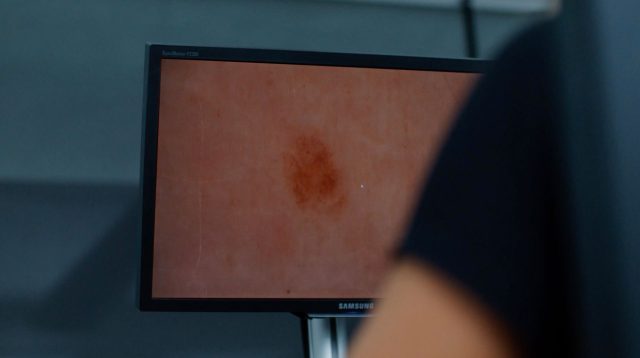
Wie erkennt man gefährliche Muttermale?
Die ABCDE-Regel kann einen Hinweis darauf geben, ob ein Muttermal gut- oder bösartig ist. Folgende Kriterien können dabei auf ein bösartiges oder verdächtiges Muttermal hinweisen:
A = Asymmetrie des Muttermals
B = unregelmäßige Begrenzung
C = Mehrfarbigkeit (C = Color)
D = Durchmesser größer als 6 mm
E = Veränderung in Größe, Form und Farbe oder schnelles Wachstum (E = Evolution)
Auch wenn das Muttermal juckt oder schmerzt, kann das auf eine Veränderung hinweisen und es empfiehlt sich eine hautfachärztliche Untersuchung.
Wie oft sollte man seine Muttermale kontrollieren lassen?
Muttermale sollte man je nach individuellem Risikoprofil halbjährlich bis alle 2 Jahre hautfachärztlich kontrollieren lassen. In bestimmten Fällen sind auch engmaschigere Kontrollen. Es gibt auch Muttermale, die man über einen bestimmten Zeitraum auch kurzfristiger, alle drei Monate, beobachten sollte. Eine regelmäßige Selbstinspektion ist zudem empfehlenswert. Bei Entdecken von einem oder mehreren Kriterien der ABCDE-Regel eines Muttermals empfiehlt sich die umgehende hautfachärztliche Untersuchung.
Wie kann man gefährliche Muttermale behandeln?
Verdächtige Muttermale sollten grundsätzlich chirurgisch behandelt werden. In der Mehrzahl der Fälle werden bösartige Muttermale (malignes Melanom/schwarzer Hautkrebs) so früh erkannt, dass durch die chirurgische Entfernung eine komplette Heilung eintritt.
Wie kann man Muttermalen vorbeugen?
Prinzipiell kann man der Entstehung von Muttermalen nicht vorbeugen, da es dafür häufig auch eine genetische Komponente gibt. Das Hautkrebsrisiko lässt sich aber durch einen vernünftigen Umgang mit der Sonne reduzieren, indem man Sonnencremes mit hohem Lichtschutzfaktor verwendet, sich vor der Sonne durch Kleidung und Kopfbedeckung schützt und die Mittagssonne meidet.
Kann man Muttermale selbst entfernen?
Von einer Selbstentfernung eines Muttermals wird abgeraten. Grundsätzlich sollte nämlich jedes Muttermal bzw. jede Hautveränderung, die entfernt wird, mittels einer histologischen Gewebeuntersuchung beurteilt werden. Dies ist jedoch nur bei fachgerechter Entfernung und Vorbereitung des Präparates zur Gewebsuntersuchung möglich.
2. Herpes
Der Begriff Herpes steht für einige Erkrankungen mit Bläschenbildung bzw. Infektionen mit bestimmten Herpesviren, wovon es insgesamt 8 für den Menschen bedeutsame Virustypen gibt. Die wichtigsten davon sind Herpes-simplex-Viren, die die gewöhnlichen Fieberbläschen hervorrufen, an den Lippen meist durch Herpesvirus Typ 1, im Genitalbereich meist Herpesvirus Typ 2. Herpes zoster, die Gürtelrose, wird durch das humane Herpesvirus Typ 3 (Varizella-Zoster-Virus) verursacht.
Wie wird Herpes übertragen?
Die Primärinfektion mit dem Fieberblasenvirus geschieht meist schon in der Kindheit durch engen körperlichen Kontakt mit infizierten Menschen. Herpes im Genitalbereich wird ebenso durch engen körperlichen Kontakt wie z. B. beim Geschlechtsverkehr übertragen.
Die häufigen Rezidive der Erkrankung, d. h. Wiederauftreten von Episoden von Fieberbläschen, entstehen durch Reaktivierung der in der Haut bzw. im Körper schlummernden Viren. Herpes Zoster entsteht durch Reaktivierung der in Nerven nach der primären Infektion (meist bereits in der Kindheit durchgemachte Schafblattern/Windpocken/Varizellen) schlummernden Viren bei Absinken der immunologischen Widerstandsfähigkeit des Organismus.
Was sind die typischen Symptome von Herpes?
Die typischen Symptome bei Fieberblasen sind ein Beginn mit Prickeln, Brennen, Kitzeln und/oder Schmerzen, danach folgt in einem umschriebenen Hautareal das Auftreten der typischen in Gruppen stehenden Bläschen, die im Verlauf verkrusten. Die typischen Symptome der Gürtelrose sind meist Schmerzen, die oft schon vor der typischen Bläschenbildung auftreten. Die Hautveränderungen erscheinen auf gerötetem Grund, sind meist an einer Körperhälfte in einem Hautareal lokalisiert und beispielsweise am Stamm halbgürtelförmig verteilt, woher auch der Name Gürtelrose stammt.
Kann man mehr als einmal im Leben Herpes bekommen?
Fieberblasen treten typischerweise immer wieder an denselben Stellen auf, da Fieberblasenviren im Körper verbleiben und im Laufe des Lebens durch gewisse Faktoren, wie fieberhafte Infekte, Stress usw. reaktiviert werden können. Eine Gürtelrose bekommt man meist nur einmal im Leben.
Wie kann man Herpes behandeln?
Fieberblasen kann man mit Cremes behandeln, um Schmerzen oder Juckreiz zu lindern. Bei ausgedehntem Befall kommen sog. Virostatika (Aciclovir, Famciclovir und Valaciclovir) in Form von Cremen, Tabletten oder Infusionen zur Anwendung, die das Virus in dessen Vermehrung hemmen. Dieselben Substanzen (und Brivudin) werden in höherer Dosierung auch bei der Herpes Zoster verabreicht.
Wie lange dauert es in der Regel, bis Herpes abheilt?
Fieberblasen heilen ohne Therapie gewöhnlich innerhalb von 14 Tagen völlig ab. Die Hautveränderungen der Gürtelrose trocknen innerhalb von ca. ein bis drei Wochen ein und heilen ab, die damit verbundenen Schmerzen können allerdings noch viele Wochen bis Monate andauern. Die Behandlung mit Virostatika beschleunigt das Abheilen von Fieberbläschen und führt bei Herpes Zoster auch zu einer Verminderung der oft sehr quälenden Schmerzen.
Wie kann man einem Herpes-Ausbruch vorbeugen?
Wiederkehrendes Auftreten von Fieberblasen, beispielsweise Herpes der Lippen kann man bis zu einem gewissen Grad durch Vermeidung von Stress oder Unterlassen ausgedehnter Sonnenexposition vorbeugen. Das Risiko für eine Herpes-Erstinfektion im Genitalbereich lässt sich durch den Gebrauch von Kondomen vermindern.
Gibt es eine Impfung gegen Herpes?
Es gibt keine Impfung gegen Herpesviren Typ 1 und 2, also gegen das Auftreten von gewöhnlichen Fieberblasen. Eine wirksame Impfung gegen Herpes Zoster ist verfügbar. Diese wird zweimal hintereinander, im Abstand von 2 bis 6 Monaten, verabreicht und bietet danach über ca. 10 Jahre einen 90%-igen Schutz vor dem Auftreten der Gürtelrose und den damit verbundenen neuropathischen Schmerzen.
3. Allergie
Die Reaktion einer Typ-I-Allergie ist gekennzeichnet durch eine innerhalb kürzester Zeit (Sekunden bis Minuten) auftretende Überempfindlichkeitsreaktion des Organismus gegenüber bestimmten, von außen einwirkenden Stoffen.
Symptome der allergischen Reaktion vom Typ I
Diese können je nach Auslöser und abhängig von den jeweils betroffenen Geweben und Organsystemen von ganz milden lokalen bis zu lebensbedrohlichen Symptomen reichen. Dabei kann es zu Symptomen an der Haut, im Bereich der Atemwege, am Verdauungstrakt oder auch am Herz-Kreislauf-System kommen.
Wie erkennt man eine schwere allergische Reaktion?
Schwere allergische Reaktionen sind akut lebensbedrohliche Situationen. Sehr häufig bilden sich Quaddeln am ganzen Körper (Urticaria). Gefährlich sind Schwellungen im Bereich der Atemwege mit auftretender Atemnot, aber auch Herzrasen, ein rascher Blutdruckabfall, Durchfall und Krampfanfälle. Im schlimmsten Fall kann dies auch zu einem Herz-Kreislauf-Stillstand und unbehandelt zum Tod führen.
Die häufigsten Auslöser einer Typ-I-Allergie
Häufigste Auslöser sind inhalative Allergene (Stoffe, die man einatmet) wie z. B. Gräser- und Baumpollen oder Tierhaare sowie Nahrungsmittelallergene wie Ei, Kuhmilch, Sellerie, Soja, Weizen oder auch Bestandteile von Nüssen. Des Weiteren sind Medikamente wie Antibiotika, Schmerz- und Grippemittel oder auch Röntgen-Kontrastmittel zu nennen. Eine weitere wichtige Gruppe sind Insektengifte, insbesondere bei Bienen- und Wespenstichen.
Wie kann man die Symptome einer Typ-I-Allergie behandeln?
Eine solche Reaktion ist mit Antihistaminika gewöhnlich gut zu behandeln. Diese verhindern die Histaminausschüttung durch Blockade des Histaminrezeptors. Dabei unterscheidet man zwischen topisch anwendbaren (Augentropfen, Nasensprays) und systemischen Anwendungsformen (Tropfen, Säfte, Tabletten und Injektionslösung). Bei schwersten Allgemeinsymptomen kommt auch Kortison in Tablettenform, aber auch in Form von Injektionen oder Infusionen zur Anwendung. Bei akut lebensbedrohlichen Reaktionen findet auch Adrenalin (Autoinjektor/Fertigspritze/Allergie-Pen für Patienten) Verwendung.
Immuntherapie/Hyposensibilisierung
Bei schweren Pollen-, Hausstaubmilben- und Insektengiftallergien lässt sich eine sogenannte spezifische Immuntherapie (SIT, Hyposensibilisierung, Desensibilisierung) durchführen. Hierbei werden ein oder mehrere Allergenextrakte entweder subkutan (das Allergen wird unter die Haut gespritzt – SCIT), sublingual (das Allergen wird unter der Zunge verabreicht – SLIT) oder oral in steigenden Konzentrationen verabreicht, bis der Organismus eine Immuntoleranz gegenüber dem jeweiligen Allergen entwickelt.
Wie kann man einer Allergie vorbeugen?
Prinzipiell gibt es, außer der möglichsten Vermeidung von Allergenen, keine Maßnahmen, um eine Allergie zu verhindern. Es gibt aber einige Empfehlungen, die zu einer besseren Toleranzentwicklung im Kindesalter beitragen, wie das Anbieten einer abwechslungsreichen Ernährung ab dem 6. Lebensmonat. Auch Milchprodukte, gut gekochte Eier oder Erdnüsse in Form von Erdnusscremes (Achtung ganze Nüsse können zum Verschlucken führen) gehören dazu.
4. Akne
Die Akne ist eine häufige, chronisch entzündliche Erkrankung der Talgdrüsenfollikel, und tritt meist zwischen später Kindheit bzw. Beginn der Jugend und frühem Erwachsenenalter auf.
Was sind die Ursachen für Akne?
Akne entsteht durch ein Zusammenspiel verschiedener Faktoren. Androgene (männliche Geschlechtshormone), welche sowohl bei Frauen, als auch bei Männern ab der Pubertät verstärkt gebildet werden, führen zu vermehrter Talgproduktion. Zusätzlich kommt es durch verstärkte Hornbildung in den Ausführungsgängen zur Pfropfbildung und damit zum Verschließen der Ausführungsgänge und Rückstau des Talgs. Es entstehen Mitesser, sog. Komedonen. Diese können sich durch Bakterien (Cutibacterium acnes [ehemals Propionibacterium acnes]) auf der Haut häufig entzünden, eitrig einschmelzen und zu den typischen Symptomen der Akne führen.
Wie behandelt man Akne?
Es kommen je nach Schwere der Akne sowohl lokale als auch systemische Therapien zur Anwendung.
Topische Behandlungen mit Cremes, Lösungen oder Gelen mit Wirkstoffen wie Benzoylperoxid, Retinoiden oder Antibiotika können Entzündungen reduzieren und Bakterien bekämpfen. In schweren Fällen können systemische Medikamente wie Antibiotika, hormonelle Verhütungsmittel und/ oder Retinoide (Isotretinoin) verschrieben werden.
Sind Medikamente wie Isotretinoin wirklich gefährlich?
Das Medikament ist seit Jahrzehnten auf dem Markt und ist nicht gefährlich, zumal man Wirkung und Nebenwirkungen sehr genau kennt. Unerlässlich sind jedoch ein Schwangerschaftsverhütung und regelmäßige Laborkontrollen. Auch trocknet die Behandlung mit Isotretinoin die Haut etwas aus, weswegen im Verlauf der Therapie die Hautpflege meist anzupassen ist.
Wie reinigt man die Haut bei Akne richtig?
Die Reinigung der Haut sollte mit pH-neutralen Seifen erfolgen. Am besten verwendet man dazu Waschgels, die man morgens und/oder abends kurz, d. h. für 1 bis 2 min auf die Haut aufträgt und danach abwäscht. Diese Waschgels wirken antibakteriell und bewirken auch eine Entfettung der Haut.
Wie behandelt man Aknenarben?
Aknenarben sind herausfordernd in der Behandlung. Chemische Peelings, Mikroneedling (hier werden mit kleinen Nadelstichen kleinste, tunnelförmige Löcher in die Haut gesetzt, um die Kollagenproduktion anzuregen) oder auch unterschiedliche Laser-Verfahren eigenen sich zur Behandlung der Narben.
Muss man bei Akne in der Sonne vorsichtig sein?
Sonne kann zwar vorübergehend die Symptome der Akne bessern, da UV-Strahlung entzündungshemmend und antibakteriell wirkt, allerdings kommt es in der Folge durch verstärkte Bildung von Keratin (Hormaterial) oft zur Verstopfung der Ausführungsgänge der Talgdrüsen und Haarfollikel und somit zur Verschlechterung der Erkrankung. Wichtig ist es auch, einen nicht fettenden Sonnenschutz zu verwenden, um der Bildung von Komedonen und Pusteln entgegenzuwirken.
Spielt die Ernährung eine Rolle bei Akne?
Die Rolle und Bedeutung der Ernährung (z. B. Schokolade) bei Akne bzw. der Einfluss auf die Erkrankung ist in der Wissenschaft umstritten. Grundsätzlich ist eine ausgewogene Ernährung auch bei Akne als günstig anzusehen und wird empfohlen.
5. Neurodermitis
Neurodermitis ist eine chronische, meist stark juckende Hauterkrankung, die durch genetische und umweltbedingte Faktoren entsteht und bei der auch das Mikrobiom der Haut (Summe aller auf der Haut lebenden Mikroorganismen, insbesondere Bakterien) eine Rolle spielt.
Wie kann man Neurodermitis am besten behandeln?
Die Therapie der Neurodermitis richtet sich prinzipiell nach dem Schweregrad der Erkrankung. Grundsätzlich sollten die Patienten versuchen, Triggerfaktoren wie psychischen Stress, reizende Chemikalien, überheizte Räume, Kälte und zu enge, reibende Kleidung zu meiden. Eine regelmäßige Hautpflege, d. h. die Anwendung rückfettender Salben oder Cremes und Duschgels/Badezusätze ist die Grundlage jeder Behandlung der Erkrankung. Bei stärkeren Symptomen der Erkrankung kommen Medikamente zur Anwendung, die entzündungshemmend wirken, wie zum Beispiel kortisonhaltige Salben oder Cremes. Weitere wirksame Substanzen zur lokalen Behandlung der Erkrankung sind Pimecrolimus und Tacrolimus (sog. Calcineurininhibitoren), die nicht ganz an die Wirksamkeit von Kortison herankommen, aber dafür insbesondere bei langer Anwendung weit weniger Nebenwirkungen aufweisen. Schwer verlaufende Formen der Erkrankung sprechen gewöhnlich gut auf eine UVA/UVB-Lichttherapie oder Injektionen (Fertigspritzen/Pens) von Biologika wie IL-4/13 Antikörpern oder Januskinase (JAK)-Inhibitoren in Tablettenform an.
Wie kann man den Juckreiz bei Neurodermitis lindern?
Den Juckreiz der Erkrankung kann man meist gut lindern, indem man gekühlte Pflegecremes, die man direkt aus dem Kühlschrank nimmt, anwendet. Frühzeitiges Anwenden von kortisonhaltigen Salben oder Cremes verhindert zunehmenden Juckreiz und die Entzündung der Haut. Prinzipiell hemmen alle medizinischen Therapien nicht nur die Chronifizierung der Erkrankung, sondern vermindern auch den Juckreiz. Hilfreich können auch Entspannungstechniken, wie z. B. die progressive Muskelentspannung nach Jacobson oder auch autogenes Training sein.
Kann man Neurodermitis komplett heilen?
Die Symptome der Erkrankung lassen sich gut behandeln, die Neigung zur Erkrankung lässt sich aber noch mit keiner Therapie gänzlich beseitigen. Nach dem Kindesalter tritt häufig eine Besserung von selbst ein.
6. Psoriasis
Psoriasis ist eine häufige, akut oder chronisch verlaufende Hauterkrankung, der eine genetische Neigung zu Grunde liegt (mehr als 30 diesbezügliche Gene sind bekannt) und die von externen oder internen Faktoren ausgelöst wird. Die Erkrankung betrifft ca. 2–3% der österreichischen Bevölkerung. Auch eine Gelenksbeteiligung kann bei bis zu 30% der Betroffenen vorkommen. Heute wird Psoriasis zur Gruppe der immun-vermittelten entzündlichen Erkrankungen gezählt.
Was sind die typischen Symptome von Psoriasis?
Typische Symptome der chronischen Plaque-Psoriasis sind meist symmetrisch verteilte, vorzugsweise an den Streckseiten von Armen oder Beinen auftretende, scharf umschriebene gerötete Herde, die von charakteristischen weiß-silbrigen Schuppen bedeckt sind.
Welche Faktoren verschlimmern die Psoriasis?
Psoriasis kann durch Stresssituationen, bakterielle Infektionen, gewisse Medikamente, Übergewicht sowie Alkohol und Nikotin ausgelöst werden und/oder sich verschlimmern.
Wie kann man Psoriasis vorbeugen und Symptome lindern und die Erkrankung behandeln?
Um die Symptome der Psoriasis zu lindern und diesen möglicherweise vorzubeugen, ist es wichtig, die Haut gut zu pflegen, Hautreizungen zu vermeiden, Stress zu reduzieren, auf gesunde Ernährung zu achten, auf Rauchen und übermäßigen Alkoholkonsum zu verzichten und medikamentöse Behandlungen in Betracht zu ziehen.
Wie kann man Psoriasis behandeln?
Die Ergebnisse intensiver Forschung revolutionierten die Behandlung der Psoriasis, sodass eine Vielzahl von hocheffektiven, gut verträglichen und sicheren Medikamenten zur Verfügung steht. Dies sind Biologika, die sich gegen bestimmte Zielstrukturen (Targets) der Erkrankung richten, wie TNF-alpha, IL-17 oder IL-23, und in Form von patientenfreundlichen Fertigspritzen oder Pens meist nur alle 4–12 Wochen zu verabreichen sind. Zudem steht eine Reihe neu entwickelter sog. Small Molecules in Tablettenform zur Verfügung, die sich umfassend gegen die Entzündungsmediatoren bzw. Botenstoffe der Erkrankung richten. Bewährte und gut wirksame klassische Therapieformen wie UV-Lichttherapien und andere Medikament ergänzen das Behandlungsspektrum. Bei leichteren Formen der Erkrankung wirken Cremen und Salben, die Cortison und/oder Vitamin-D3-Analoga enthalten, meist ausreichend gut.
Kann man Psoriasis komplett heilen?
Die Psoriasis zeigt gewöhnlich einen chronischen Verlauf mit immer wieder auftretenden Schüben. Die Symptome der Erkrankung lassen sich durch die heute zur Verfügung stehenden, zahlreichen neuen Medikamente sehr gut behandeln und bei den meisten Patienten nahezu gänzlich unterdrücken, die Neigung zur Erkrankung lässt sich aber gegenwärtig noch mit keiner Therapie beseitigen. Manchmal tritt eine Besserung von selbst ein.
7. Warzen
Bei Viruswarzen handelt es sich um eine sehr verbreitete, häufige Infektionskrankheit, welche durch humane Papillomviren (HPV) verursacht wird und sowohl die Haut als auch die Schleimhaut betreffen kann.
Die Verruca vulgaris (vulgäre Warze) tritt oft an Händen und Füßen auf, besonders häufig bei Kindern und Jugendlichen. Die Übertragung geschieht von Mensch zu Mensch oder auch durch Autoinokulation, d. h. Verschleppung bei einem Menschen von einer Körperstelle zur anderen. Warzen imponieren meist als hautfarbene Knötchen oder auch größere Knoten mit rauer, verhornter und zerklüfteter Oberfläche.
Wie kann man Warzen behandeln?
Eine Spontanheilung (Selbstheilung) tritt je nach Körperstelle nach Wochen oder Jahren bei ca. 25 % bis 60 % der Fälle auf. Gerade bei Kindern besteht eine höhere Selbstheilungstendenz, das bedeutet, dass man mit einer Therapie auch zuwarten kann. Die Standarttherapie bei Warzen beinhaltet hornlösende, salicylsäurehaltige Salben, Tinkturen, Lacke oder Pflaster.
Kann man Warzen vorbeugen?
Bis zu einem gewissen Grad kann man einer Infektion vorbeugen, indem man beispielsweise in Sporthallen und Umkleidekabinen Schuhe oder Socken trägt oder auch im Schwimmbad oder Freibad oder in der Sauna nicht barfuß geht. Die Füße sollten immer gut abgetrocknet sein. Fettcremes helfen gegen rissige Hände und Füße und reduzieren so mögliche Eintrittspforten für die Viren.
Kann man Warzen selbst entfernen oder sollte man zum Arzt gehen?
Man kann versuchen, unkomplizierte Warzen an Händen und Füßen selbst mittels Warzentinkturen zu behandeln. Bei Nichtansprechen sowie bei Warzen im Gesicht, im Intimbereich oder an anderen Körperstellen sollte man jedoch eine hautfachärztliche Untersuchung und Behandlung in Anspruch nehmen.
8. Weißer Hautkrebs
Unter Hautkrebs versteht man bösartige Veränderungen an der Haut und an Schleimhäuten, welche an die Haut angrenzen. Der viel häufigere weiße Hautkrebs unterscheidet sich dabei vom selteneren, aber gefährlicheren schwarzen Hautkrebs, dem Melanom.
Wie erkennt man weißen Hautkrebs?
Weißer Hautkrebs (mit seinen zwei Formen, dem Basaliom oder Basalzellkarzinom und dem Plattenepithelkarzinom) kann sich auf sehr unterschiedliche Art an der Haut äußern und auch oft sehr unauffällig erscheinen: trockene schuppende Stellen, die sich trotz intensivem Eincremen nicht bessern. Kleine oder größere Knoten, ein Einwachsen eines Knotens ins umgebende Gewebe (Infiltration) oder nicht heilende, offene, blutende Stellen können ebenso Symptome für den weißen Hautkrebs sein.
Wie kann man Hautkrebs vorbeugen?
Die wichtigste Maßnahme ist der vernünftige Umgang mit der Sonne, d.h. Sonnenschutz: Vermeiden der intensiven, direkten Einstrahlung (in den Sommermonaten in unseren Breiten zwischen 11 und 16 Uhr). Anwendung von passenden Sonnenschutzprodukten, ebenso wie das Tragen von Textilien einschließlich Sonnenhut. Babys, Kleinkinder und Kinder, aber auch immunsupprimierte Patienten wie beispielsweise organtransplantierte Menschen, benötigen besonders guten Schutz.
Wie behandelt man weißen Hautkrebs?
Die Behandlung ist von der jeweiligen Art des Hautkrebses abhängig, aber auch davon, wie weit der Hautkrebs bereits fortgeschritten ist. Die vollständige chirurgische Entfernung ist meist die erste therapeutische Wahl. Zahlreiche andere Therapiemöglichkeiten umfassen die lokale, z.T. kombinierte Anwendung von Fluorouracil, Salicylsäure oder bei den Vorstufen bzw. Frühformen von Hautkrebs wie aktinischen Keratosen die lokale Anwendung von Diclofenac, Imiquimod oder Tirbanibulin. Auch die photodynamische Therapie (PDT), insbesondere die Tageslicht-PDT, stellt eine äußerst effektive Behandlungsmöglichkeit dar und ist besonders gut für großflächige Anwendungen geeignet. Bei fortgeschrittenen Formen der Erkrankung kommen Strahlentherapie, Chemotherapie, Immuntherapie und gezielte Therapiemodalitäten (mit Substanzen, die an sog. Tumorsuppressorgene oder Onkogene andocken) zur Anwendung.
Welche Risikofaktoren begünstigen die Entstehung von Hautkrebs?
Neben starker Sonnenexposition, durch häufiges Sonnenbaden oder durch das regelmäßige Besuchen von Sonnenstudios, gibt es noch weitere Risikofaktoren für Hautkrebs. Dazu gehören eine erbliche Veranlagung, ein sehr heller Hauttyp oder sehr viele Muttermale (mehr als 50); bei Einnahme von bestimmten Medikamenten wie Immunsuppressiva (beispielsweise nach Organtransplantation) ist das Hautkrebsrisiko besonders stark erhöht.
Kann man Hautkrebs komplett heilen?
Weißen Hautkrebs und auch schwarzen Hautkrebs kann man in den meisten Fällen in den Frühstadien gänzlich heilen. Insbesondere beim schwarzen Hautkrebs haben sich in den letzten Jahren die Therapiemöglichkeiten auch für Patienten im fortgeschrittenen Stadium sehr verbessert und Erfolge, von denen man vor wenigen Jahren nicht einmal zu träumen wagte, sind nun erzielbar.
Wie oft sollte man zur Vorsorgeuntersuchung beim Dermatologen gehen?
Die regelmäßige hautfachärztliche Vorsorgeuntersuchung ab dem 18. Lebensjahr ist alle zwei Jahre zweckmäßig. Menschen mit erhöhtem Risikoprofil sind engmaschiger zu kontrollieren.
9. Zecken
Zecken (Ixodidae) gehören zur Klasse der Spinnentiere und sind Parasiten, daher benötigen sie einen Organismus als Wirt zum Überleben. Zecken können Krankheitserreger übertragen. Die wichtigsten sind die Erreger der Borreliose (Bakterien) und der FSME, d. h. der Frühsommer-Meningo-Encephalitis (Viren). Die Borreliose ist wesentlich häufiger als die FSME. Zwischen dem Zeitpunkt des Einstichs und dem Auftreten der ersten Symptome einer Borreliose vergehen oft wenige Tage oder manchmal auch mehrere Wochen. Gewöhnlich liegt die Inkubationszeit zwischen 10 und 30 Tagen.
Wie kann man sich vor Zeckenstichen schützen?
Idealerweise trägt man bei Aktivitäten in der Freizeit wie auch bei beruflicher Tätigkeit im Wald und auf der Wiese geeignete, helle Kleidung, wie lange Hosen, langärmeliges Oberteil und geschlossene Schuhe und meidet, durch hohes Gras und Büsche zu streifen.
Wie entfernt man eine Zecke richtig?
Die Stichstelle sollte man vor Entfernung der Zecke nicht mit Öl etc., behandeln oder beträufeln, da die Zecke durch einen solchen Reiz mehr infektiöses Sekret bildet und abgibt. Man verwendet am besten eine Pinzette oder eine spezielle Zeckenzange, um die Zecke direkt über der Haut zu fassen und diese dann vorsichtig und gerade herauszuziehen. Anschließend trägt man ein Desinfektionsmittel oder eine gewöhnliche Wund- und Heilsalbe auf. Sollte sich die Zecke nicht vollständig entfernen lassen, ist dies kein Grund zur Beunruhigung. Das körpereigene Abwehrsystem beseitigt die Restteile selbstständig.
Was sind die Symptome einer Infektion mit Borrelien?
Die typischen Symptome einer Infektion mit Borrelien (Borreliose) sind eine Rötung, die um die Einstichstelle auftritt und die sich danach flächig oder ringförmig ausbreitet und als Erythema migrans (wandernde Hautröte) bezeichnet wird. Bei einer besonderen Form einer chronischen Infektion zeigt sich im Spätstadium oft an den Beinen eine ausgeprägte Hautatrophie (sehr dünne, sich fältelnde Haut) mit bläulich-rötlicher Farbe (Acrodermatitis chronica atrophicans). Zusätzlich können (im Spätstadium) Symptome an Gelenken oder am Nervensystem auftreten.
Wie behandelt man eine Borreliose?
Die Behandlung einer Infektion mit Borrelien erfolgt üblicherweise mit speziellen Antibiotika. Beim Erythema migrans wird für Erwachsene und Kinder ab dem 8. Lebensjahr als Mittel der ersten Wahl die Einnahme von Tetrazyklinen (Doxycyclin) über 14 Tage empfohlen. Bei bekannter Allergie auf dieses Medikament wird alternativ Amoxicillin, Cefuroxim oder Azithromycin empfohlen. In späteren Stadien der Erkrankung sind längere Therapien über 3 bis 4 Wochen und/oder auch intravenöse Infusionen beispielsweise mit dem Medikament Ceftriaxon erforderlich.
Gibt es eine vorbeugende Impfung gegen die Borreliose?
Derzeit ist keine Impfung gegen Borreliose verfügbar. Gegen die ebenfalls durch Zeckenstich übertragene FSME, welche eine Entzündung der Gehirnhäute und des Gehirns verursachen kann, gibt es jedoch eine sehr gut wirksame Impfung, die nach erfolgter Grundimmunisierung in regelmäßigen Abständen alle 3 bis 5 Jahre aufzufrischen ist.
10. Rosacea
Die Rosacea ist eine chronisch-entzündliche Erkrankung, die typischerweise durch Rötungen der Haut in der Gesichtsmitte, bedingt durch Gefäßerweiterungen, gekennzeichnet ist. Im fortgeschrittenen Stadium können sich kleinste Knötchen oder Pusteln bilden und in schweren Fällen kommt es zu einer starken Vergröberung der Talgdrüsen, was beispielsweise zur Bildung der „Knollennase“ (Rhinophym) führen kann. Die Augen können auch davon betroffen sein.
Was sind die Ursachen der Rosacea?
Die genauen Ursachen der Rosacea sind im Detail nicht geklärt, vermutet wird jedoch, dass es sich um eine Überreaktion des Immunsystems auf gewöhnliche Mikroben wie Bakterien oder Haarbalgmilben auf der Haut handelt.
Was kann die Rosacea verschlimmern?
Verschiedene Faktoren können die Symptome der Rosacea verschlimmern. Darunter fallen Stress, alkoholische Getränke, heiße und scharfe Speisen sowie Temperaturschwankungen, Sonneneinwirkung und psychische Faktoren.
Wie kann man Rosacea behandeln?
Bei der Therapie der Rosacea kommen lokale und systemische Therapien zur Anwendung. Zur lokalen Therapie werden Metronidazol (ein Antibiotikum) oder Permethrin und Ivermectin (Wirkstoffe gegen Milben) in Form von Gel oder Creme verwendet. Die Rötungen lassen sich mit gefäßverengenden Substanzen wie Brimonidintartrat behandeln. Für die systemische Therapie werden Tetrazykline oder andere Antibiotika sowie Isotretinoin (ein Vitamin-A-Säure-Präparat) oder Ivermectin verabreicht.
Kann man Rosacea komplett heilen?
Obwohl die Rosacea gegenwärtig noch nicht heilbar ist, lassen sich die Symptome gut behandeln. Charakteristisch für die Erkrankung ist ihr schubförmiger Verlauf.
Zurück zum Video
690 niedergelassene Hautärzt*innen führen pro Jahr 3,38 Millionen Behandlungen durch.
Was leisten Österreichs Hautärzt*innen
für ihre Patient*innen? Die wichtigsten Zahlen
und Fakten im Überblick.
Finde Hautärzt*innen in deiner Nähe.
ÖGDV:
Das Gütesiegel für Hautärzt*innen
Die Österreichische Gesellschaft für Dermatologie
und Venerologie (ÖGDV) ist eine wissenschaftliche
Fachgesellschaft, die sich der Erforschung und
Behandlung von Hautkrankheiten widmet.